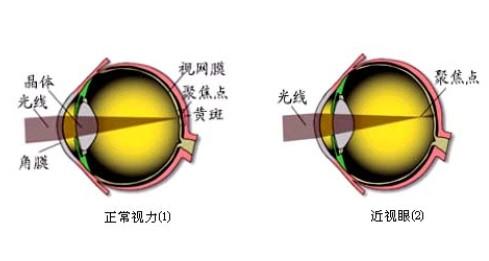
斜视是指两眼不能同时注视目标,属眼外肌疾病,可分为共同性斜视和麻痹性斜视两大类,导致斜视形成的主要原因有哪些呢?一起和爱华网小编来看看斜视是怎么形成的吧!
斜视的形成1、调节学说:眼的调节作用与眼的集合作用是互相联系的,一定的调节带来相应的集合。常常由于调节—集合反射过强,其内直肌的作用有超出外直肌的趋向,而形成共同性内斜视。近视眼看近目标时少用或不用调节,集合力同时减弱,因此其内直肌的张力减低,有时就形成了共同性外斜视。近年来很多事实证明AC/A(调节性集合/调节,即每一屈光度调节所引起集合的三棱镜屈光度的数量-三棱镜度/屈光度)比值,与眼位偏斜有密切关系。
2、双眼反射学说:双眼单视是一个条件反射,是依靠融合功能来完成,是后天获得的。如果在这个条件反射形成的过程中两眼视力不同,一眼视力受到明显的感觉或运动障碍(如单眼高度屈光不正,单眼屈光间质、眼底或视神经的病变等)妨碍了双眼单视的功能,就会产生一种眼位分离状态即斜视。
3、解剖学说:某一眼外肌发育过度或发育不全、眼外肌附着点异常,眼眶的发育、眶内筋膜结构的异常等,均可导致肌力不平衡而产生斜视。譬如内斜可能由于内直肌发育过强或外直肌发育不良或两者同时存在而引起。
4、遗传学说:临床上常见在同一家族中有许多人患有共同性斜视。文献上统计数字不尽相同。有的报导多达50%的患者有家族性的倾向,也有报导仅10%上下者,这些事实使人们考虑斜视可能与遗传因素有关。
斜视属于儿童多发(1)发育不完善。儿童,尤其是婴幼儿双眼单视功能发育不完善,不能很好地协调眼外肌,任何不稳定的因素都能促使斜视的发生。人的单视功能是后天逐渐发育的,这种功能建立与视觉功能一样是反复接受外界清晰物像的刺激,逐渐地发育和成熟起来的。婴儿出生后2个月只有大体融像,精确融像功能的建立要持续到5岁以后,立体视建立最迟,6~7岁才能接近成人。这段时间如有高度屈光不正和屈光参差、视网膜黄斑发育异常以及黄斑疾病、视传导通路疾患,不能形成双眼单视就会发生斜视。或者由于儿童原来形成双眼单视功能不稳定,外界的刺激(如发烧、惊吓、外伤等)使这种不稳定的能力减弱丧失而引起斜视。眼斜视后又阻碍了双眼单视发育,加重了斜视的发展,形成恶性循环。所以说5岁前双眼单视功能未完善期间,是儿童斜视的高发期。
(2)先天异常。这种斜视多由先天眼外肌肉的位置发育异常,眼外肌本身发育异常,中胚叶分化不全,眼肌分离不良,肌鞘异常及纤维化等解剖上的缺陷或支配肌肉的神经麻痹所致。也有的由于生产过程中,使用产钳造成婴儿头面部损伤或母亲生产时用力过度致胎儿颅压升高产生大脑点状出血,而出血刚好在支配眼球运动的神经核处引起眼外肌麻痹。此外,也有遗传因素,斜视眼在家族中遗传不是全体成员,这种缺陷往往是间接遗传到下一代子女身上。一般出生6个月内发生斜视称先天性斜视,它不具备建立双眼视物的基本条件,对视功能的发育危害最大。
(3)眼球发育特点使儿童易患斜视。由于儿童眼球小,眼轴短,多为远视眼,又因儿童角膜及晶体屈折力大,睫状肌收缩力强,即调节力强。这样的儿童想看清物体就需要更多的调节力,同时双眼也用力向内转产生了过量辐辏,容易引起内斜视,这种内斜视称调节性内斜。
(4)眼球运动中枢控制能力不足。如果集合过强或外展不足或两者同时存在就产生了内斜;相反外展过强,集合不足或者两者同时存在,就产生了外斜。
斜视的治疗方法斜视的治疗方法,因斜视的类别不同而异,一般可分为手术疗法与非手术疗法。
(一)手术疗法乃以手术的方法调整外眼肌的强度与附着点的位置,使眼位趋于正常。先天性内斜视与上下斜视大多需要手术治疗,非调节性而且斜度大的斜视通常亦需要借着手术的方法来矫正。
(二)非手术疗法:并非所有的斜视都需要手术治疗,如果是调节性内斜视,只要戴上适当的远视眼镜或双光镜就可以矫正。如果并有中高屈光异常,亦常需配戴眼镜来矫正,另外可借着轴矫正训练的方法来帮助两眼单视能的恢复与增加融像能力。例如以视轴矫正训练机来训练,或者配戴棱镜镜片等。如果并有弱视,则弱视的训练亦是不可或缺的治疗。
斜视的鉴别1、 假性内斜:内眦赘皮、宽鼻梁、鼻梁发育不良
2、麻痹性斜视鉴别要点:有复视症状,眩晕、步态不稳;眼球运动受限制、出现代偿头位。两眼分别注视时斜视角不相等,麻痹眼注视时斜角变大即第2斜视角>第1斜角。例如:右眼麻痹性外斜视复视像。
3、调节性内斜视临床特点:发病年龄:多在2-3岁发病,常有诱因(高热);未矫正屈光不正前内斜视角度变化大,间歇性转变为恒定性,戴足远视矫正镜内斜视消失,不需手术;常有弱视;可有家族史。

4、一眼注视时,另一眼偏斜,偏向鼻侧为共同性内斜,偏向颞侧为共同性外斜;
5、眼球运动无障碍,各方向注视时斜视度无明显差异;
6、第二斜视角等于第一斜视角。
看过“如何鉴别斜视”的人还看了:
 爱华网
爱华网