牙周炎是累及四种牙周支持组织(牙龈、牙周膜、牙槽骨和牙骨质)的慢性感染性疾病,往往引发牙周支持组织的炎性破坏。下面由爱华网小编为你详细介绍牙周炎的相关知识。
牙周炎形成的原因:发病原因
微生物是引发慢性牙周炎的始动因子,堆积在龈牙结合部的牙面和龈沟内的菌斑微生物及其产物引发牙龈的炎症和肿胀,使局部微生态环境更有利于一些在厌氧条件下生长的革兰阴性牙周致病菌滋生,形成致病性很强的生物膜,由龈上向龈下扩展,并扩大到深部牙周组织,凡是能加重菌斑滞留的因素,如牙石、不良修复体、食物嵌塞、牙排列不齐、解剖形态异常等,均可成为牙周病的局部促进因素,加重和加速牙周炎的进展。宿主对微生物的应答反应是决定牙周炎发生与否,以及病情轻重、范围大小、发展速度等的必要因素。某些全身性疾病如糖尿病等也对牙周炎有负面影响。此外,环境和行为因素,如吸烟、精神压力等也可能是危险因素。
侵袭性牙周炎是一组在临床表现和实验室检查均与慢性牙周炎有明显区别的牙周炎,按其患牙的分布可分为局限型和广泛型,常表现为家族聚集性。特定微生物,主要是伴放线放线杆菌的感染,以及机体防御能力缺陷(如白细胞功能缺陷、牙骨质发育异常等)是引起侵袭性牙周炎的两方面主要因素。
临床表现
牙周炎的主要临床表现是牙龈炎症、出血、牙周袋形成、牙槽骨吸收、牙槽骨高度降低、牙齿松动移位、咀嚼无力,严重者牙齿可自行脱落或者导致牙齿的拔除。牙周病患者牙龈颜色暗红,由于水肿显得比较光亮。不仅在刷牙时出现牙龈出血,有时在说话或咬硬物时也要出血,偶也可有自发出血。在炎症早期,轻探龈沟即可出血,探诊出血可作为诊断牙龈有无炎症的重要指标。正常情况下,健康牙龈的龈沟深度不超过2mm,超过两毫米则为牙周袋。牙龈病可能会由于牙龈水肿出现“假性牙周袋”,使探诊深度超过2mm。而牙周炎患者,由于纤维变性破坏、结合上皮向根方增殖而形成“真性牙周袋”。牙周袋的形成说明炎症已从牙龈发展到牙周支持组织,使较深层的牙周组织感染,慢性破坏,脓性分泌物可以从牙周袋溢出。牙龈退缩也是牙周炎的症状之一,但患者常不易察觉。当龈退缩造成牙根面暴露时,患者对冷、热、甜、酸食物或机械性刺激都可能出现敏感的表现。早期的牙周炎牙齿不松动,只有在慢性破坏性炎症发展到一定的程度,牙槽骨大部分吸收,牙周组织支持力量大为减弱时,才可以导致牙齿松动甚至脱落。
牙周炎的特点
牙周炎的特点是牙齿周围组织(包括牙龈、牙周膜、牙槽骨)慢性破坏,自觉症状不明显,所以常不为一般人注意。一旦发生牙龈出血、溢脓、口臭、牙齿松动、伸长、移位及疼痛发作,才引起患者重视。如不及时治疗,其牙齿丧失的数目常不是单个而是多数牙,甚至全口牙同时受累。牙周炎发病的原因,有局部也有全身的因素。一般说,口腔卫生不良,牙石和牙垢堆积,食物嵌塞,细菌和菌斑作用,不良补牙和镶牙刺激,或压迫牙龈等,都是引起牙周炎的重要局部原因。有时,全身因素对牙周炎的发生和发展也起一定的作用,如年龄、性别、遗传、内分泌、营养等因素,在一定的程度上也可以改变组织抵抗力以及口腔中共生菌之间的关系,使原来不能引起病变的局部因素,变为可以致病的因素。任何单独的因素,不可能造成牙周炎。
如何治疗
一旦发生牙周炎应早期治疗,因为其预后与病变严重程度有关。
牙周炎治疗分四阶段:
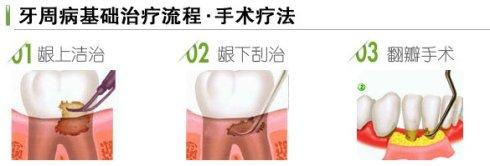
第一阶段为基础治疗阶段,目的在于选用牙周病常规的治疗方法,清除或控制临床炎症和咬致病因素,包括口腔自洁,拔除预后差和不利修复的牙,龈上洁治,龈下刮治以清除菌斑,牙石,选用抗菌药控制炎症,咬颌调整等。
第二阶段为牙周手术治疗和松动牙固定。
第三阶段为永久性修复治疗,一般手术后2-3个月后进行。
第四阶段为复查复治阶段,每半年一次,包括检查菌斑控制情况,卫生宣教,拍片检查,以进一步拟订治疗计划。
牙周炎治疗成功与否关键有两点:
一是周密的治疗计划和医生细致,精湛的治疗。
二是病人坚持良好的自我菌斑控制。后者较前者更为重要,否则医生的工作将是事倍功半,疾病也将再度发生。
冷、热、酸、甜吃了都疼,牙周炎给许多人带来痛苦。其实,牙周炎也有体育疗法,绝大多数人长期坚持练习都会有效。
 爱华网
爱华网