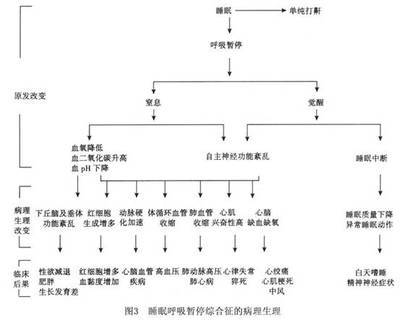
新生儿呼吸暂停是指早产儿呼吸停止超过20秒,足月小儿呼吸停止超过15秒;或呼吸停止不超过15~20秒,但伴有心跳减慢,皮肤青紫或苍白,肌肉张力减低。如果呼吸停止5~10秒以后又出现呼吸,不伴有心跳减慢、皮肤青紫或苍白等表现称为周期性呼吸。周期性呼吸是良性的,因呼吸停止时间短,故不影响气体交换。而呼吸暂停是一种严重现象,如不及时处理,长时间缺氧,可引起脑损害,对将来小儿智力发育是有影响的。本病早产儿发病率高。
新生儿呼吸暂停_新生儿呼吸暂停 -病因
引起呼吸暂停的原因分为:
1、原发性――早产儿单纯因呼
早产儿吸中枢发育不全所致;
2、症状性
(1)缺氧:窒息、肺炎、肺透明膜病、先天性心脏病和贫血等;
(2)感染:败血症、脑膜炎等;
(3)中枢神经系统疾患:脑室内出血和缺氧缺血性脑病等;
(4)环境温度过高或过低;
(5)代谢紊乱:低血糖、低血钠、低血钙和高氨血症等;
(6)胃、食管返流,坏死性小肠结肠炎;
(7)因颈部前曲过度而致气流阻塞。呼吸暂停多见于早产儿,其发病率可高达50%~60%,胎龄越小发病率越高。
新生儿呼吸暂停_新生儿呼吸暂停 -临床表现
根据上述的定义诊断呼吸暂停并不困难,关键是鉴别原发性和症状性。因此,对呼吸暂停的患儿应当进行详细的全面的体格检查,特别注意代体温、紫绀、心脏、肺部和神经系统的异常表现。生后24h内发生呼吸暂停的患儿往往可能存在败血症;生后3天至1周内出现呼吸暂停的早产儿排除其他疾病后方可考虑为原发性;出生1周后发生呼吸暂停的早产儿应寻找病因,排除症状性。所有足月儿发生呼吸暂停均为症状性。
新生儿呼吸暂停_新生儿呼吸暂停 -辅助检查
实验室检查1.全血常规血细胞压积和血培养可以识别贫血、败血症。血生化检查可除外电解质紊乱和代谢紊乱。
2.影像检查
(1) X线检查胸部X线能发现肺部疾病如肺炎、肺透明膜病等,并对先天性心脏病诊断有一定帮助。腹部摄片可排除坏死性小肠结肠炎。
(2) 头颅CT有助于诊断新生儿颅内出血和中枢神经系统疾患。
(3) 超块检查头颅超声检查可排除脑室内出血。心超声检查有助于先心病诊断。
3.多导睡眠描记(polysomnography)通过监护脑电图和肌肉运动,不但能区别不同类型的呼吸暂停,而且能指出呼吸暂停与睡眠时相的关系,有助于对呼吸暂停病因的诊断。
新生儿呼吸暂停_新生儿呼吸暂停 -诊断方法
(一)病史以下为易发生呼吸暂停的高危儿:
新生儿呼吸暂停
1、出生体重≤1800g(孕32周)的早产儿;
2、其同胞患有猝死综合征的婴儿;
3、有神经系统患及上述各种疾病的婴儿。
(二)临床表现:
根据上述的定义诊断呼吸暂停并不困难,关键是鉴别原发性和症状性。因此,对呼吸暂停的患儿应当进行详细的全面的体格检查,特别注意低体温、紫绀、心脏、肺部和神经系统的异常表现。生后24h内发生呼吸暂停的患儿往往可能存在败血症;生后3d至1周内出现呼吸暂停的早产儿排除其他疾病后方可考虑为原发生;出生1周后发生呼吸暂停的早产儿应寻找病因,排除症状性。所有足月儿发生呼吸暂停均为症状性。
(三)实验室检查:
1.全血常规血细胞压积和血培养可以识别贫血、败血症。血生化检查可除外电解质紊乱和代谢紊乱。
2.影像检查
(1)X线检查胸部X线能发现肺部疾病如肺炎、肺透明膜病等,并对先天性心脏病诊断有一定帮助。腹部摄片可排除
肺透明膜病坏死性小肠结肠炎。
(2)头颅CT有助于诊断新生儿颅内出血和中枢神经系统疾患。
(3)超块检查头颅超声检查可排除脑室内出血。心超声检查有助于先心病诊断。
3.多导睡眠描记(polysomnography)通过监护脑电图和肌肉运动,不但能区别不同类型的呼吸暂停,而且能指出呼吸暂停与睡眠时相的关系,有助于对呼吸暂停病因的诊断。
(四)监护对易发生呼吸暂停的高危儿入ICU,单靠临床的严重观察往往不够,应用监护仪进行监护能及时诊断呼吸暂停。近年来一些资料表明单用心肺监护仪仅能发现中枢性呼吸暂停。一些患儿发生呼吸暂停后,虽然已存在低氧血症但其心率可不下降。因此,有条件的单位应使用四频道监护即心电、呼吸监护加上脉搏氧饱和度和外鼻孔下的热敏传感器。鼻孔下热敏传感器能记录呼吸道的气流变化,有助于诊断阻塞性呼吸暂停。
新生儿呼吸暂停_新生儿呼吸暂停 -治疗
(一)原发疾病的治疗 如能发现呼吸暂停病因者,必需对原发疾病给予积极的治疗。如纠正贫血,低血糖等。
(二)呼吸暂停的治疗 如呼吸暂停的原因不能确定或原因确定后(如脑室内出血等)无特殊治疗者可采用下列方
吸氧法;
1、供氧呼吸暂停患儿都需供氧,往往由于纠正了;被认识的低氧血症而减少呼吸暂停的发作。一般可选用面罩或头罩,在给氧期间需给监测氧合,应保持PaO26.65~10.76kPa(50~80mmHg)脉搏氧饱和度在90%左右,以防高氧血症。
2、增加传入冲动发作时给予患儿托背、弹足底或给予其他的触觉刺激常能缓解呼吸暂停的发作,但是其缺点是需要专人守护。将患儿置于振动水床,可以通过增加前庭的位觉刺激,而增加呼吸中枢的传感神经冲动,减少呼吸暂停的发作。
3、药物治疗
(1)茶碱或氨茶碱最常用的治疗药物,属甲基黄嘌呤类。茶碱可能直接刺激呼吸中枢或增加呼吸中枢对CO2的敏感性,使呼吸频率增加,减少呼吸暂停的发作。其机制是由于抑制磷酸二酯酶,增加cAMP和儿茶酚胺的水平。使用方法为:负荷量5mg/kg用适量10%葡萄糖稀释后,静脉内输入,15~20min内完成。维持量1~1.5mg/kg,每8
药物治疗~12hl次,静脉内给药或口服。
茶碱的副作用有心动过速、低血压、烦躁、惊厥、高血糖和胃肠道出血等。副作用的发生志药物血浓度有一定关系。血浓度过于15~20mg/L时,首先出现的是心动过速(≥180次/min),以后出现抖动、激惹、腹胀、呕吐、喂养困难,药物浓度>50mg/L时,可发生惊厥,心律紊乱。
(2)枸橼酸咖啡因作用机制类似茶碱,但其半衰期长,毒性较低。临床推荐剂量为:负荷量20mg/kg(相当于咖啡因基质10mg),静脉或口服用药,24~48h后用维持量5mg(kg・d),每天给药1次,静脉或口服。药物有效血浓度在8~20mg/L,每3~4d测定1次。当血浓度>50mg/L时,可出现恶心、呕吐、心动过速、心律紊乱、利尿和烦躁,甚至惊厥。
苯甲酸钠咖啡因不用于早产儿呼吸暂停,因苯甲酸钠可与胆红素竞争白蛋白结合点,增加核黄疸的危险。
(3)多沙普伦(Doxapram)呼吸中枢兴奋药。文献报道当茶碱和咖啡因治疗无效时,应用本药有效。用法:1~1.5mg/(kg・h),静脉持续点滴。当呼吸暂停控制后,减量至0.5~0.8mg/(kg・h),最大剂量可至2.5mg.(kg・h)。一般疗程为5d,必要时可处长疗程。有效血浓度<5mg/L。毒性作用:抖动、抽搐、心率增快、高血糖、腹胀、呕吐、轻度肝功能损害和高血压,停药后可消除。有心血管疾病或抽搐禁用。由于需要静脉持续点滴和其毒性作用,限制了本药的应用。
4、持续气道正压(CPAP) 一般供氧不能缓解呼吸暂停者可用CPAP,常用的是双侧鼻塞或气管内插管方法,压力在0.3~0.5kPa,其机制可能与纠正缺氧有关。
呼吸机
5、机械通气部分患儿应用上述各种方法治疗后,仍频发呼吸暂停并伴有低氧血症或明显的心动过缓时,可用机械通气。无肺部疾患者呼吸机预调参数:FiO20.25~0.3或上机前的氧浓度。pip1.4~1.9kPa(15~20cmH2O) ,呼吸频率15~25次/min,吸气时间0.5~0.6s。
6、药物撤离和家庭监护当呼吸暂停缓解后,可考虑信用茶碱。若停药后呼吸暂停复发者应重新给予茶碱治疗,必要时可维持用药至妊娠后52周或出生后4周。
新生儿呼吸暂停_新生儿呼吸暂停 -预防
因此孕妇要做好产前保健,临产前避免重体力劳动,避免早产。应到医院生产,生产后密切观察小儿情况。如有呼吸暂停出现,应及时抢救,使用呼吸兴奋剂,吸入高浓度的氧,治疗原发病。快速纠正呼吸暂停,避免脑组织长时间缺氧,减少对小儿智力的影响。

 爱华网
爱华网