视网膜母细胞瘤(retinoblastoma)是小儿最常见的眼内肿瘤,多见于婴幼儿,2/3在3岁以下,5岁以上者少于5%,此瘤不仅危害患儿视力,更威胁患儿生命。视网膜母细胞瘤虽然常发生坏死,却很少引起炎症。视网膜母细胞瘤(retinoblastoma)这是一种起源于胚胎视网膜细胞的恶性肿瘤,具有家族性和遗传性倾向。Ⅲ期:预后不定,病变位于中纬线之前;单发肿瘤大于10盘直径,位于中纬线之后。A超在玻璃体平段内出现病理回声不等的波峰,通常与眼球壁相连接,重度病例病理波峰可占据全部玻璃体腔,不同部位声衰减不一致。
视网膜母细胞瘤_视网膜母细胞瘤 -病因
确切病因不明,6%为常染色体显性遗传,94%为散发病例,其中25%为遗传突变,其余为体细胞突变,亦有人认为与病毒感染因素有关。
视网膜母细胞瘤_视网膜母细胞瘤 -概述
视网膜母细胞瘤(retinoblastoma)这是一种起源于胚胎视网膜细胞的恶性肿瘤,具有家族性和遗传性倾向。多发生于3岁以前,205双眼受累,个别的病例可发生在成年,甚至老年。发病率在眼部肿瘤中占据首位,占眼部肿瘤的33.8%,眼内肿瘤为70%。由于此瘤恶性程度高,并可引起全身转移而招死亡,发现与治疗较晚者,风险因素较大。故早期诊断十分重要,只要诊断及时,处理得当,治愈率可达50%以上。
视网膜母细胞瘤_视网膜母细胞瘤 -发病原因
视网膜母细胞瘤的病因不明,个别遗传视网膜母细胞瘤发生的危险因素有高龄父母(Derkinderen etal.,1990)及父亲受雇于金属工厂(Bunin etal.,1990),约1/10单侧视网膜母细胞瘤患者携带视网膜母细胞瘤易感基因,故其下一代发生单侧病变的危险为1/20。
视网膜母细胞瘤_视网膜母细胞瘤 -发病机制
小儿视网膜母细胞瘤
虽然视网膜母细胞瘤的组织来源仍有争论,近年的研究认为该瘤源于神经上皮,可被分类为原始神经外胚叶肿瘤(primitive neuroectdermal tumors,PNETs),肿瘤常发生于视网膜的后部分,瘤细胞小而圆,胞浆很少,密集,常形成玫瑰花结。
Reese-Ellsworth的肿瘤分期如下:
Ⅰ期:预后很好,单发或多发,肿瘤小于4盘直径(disk diameter)(盘直径=1.5~1.75mm)位于或在中纬线之后。
Ⅱ期:预后好,单发或多发肿瘤,4~10盘直径,位于或在中纬线之后。
Ⅲ期:预后不定,病变位于中纬线之前;单发肿瘤大于10盘直径,位于中纬线之后。
Ⅳ期:预后差,多发肿瘤,有些大于10盘直径;任何病变扩散到视网膜锯齿线。
Ⅴ期:预后很差,巨大肿瘤侵犯视网膜一半以上;玻璃体种植。
巨大肿瘤如扩散到脉络膜可致血行播散,如肿瘤穿透筛板,沿视神经可侵犯中枢神经,由于这些肿瘤罕见转移,因原发瘤就诊时常可保存有效视力。
视网膜母细胞瘤_视网膜母细胞瘤 -临床表现
按肿瘤发展过程,常分为四期:①眼内生长期:②青光眼期;③眼外蔓延期;④转移期。
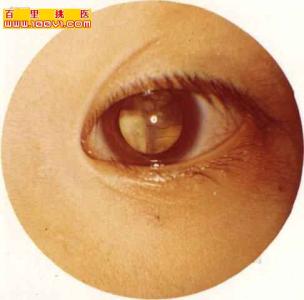
实际上,人为的分期,只表明肿瘤的一般发展过程。然而,肿瘤不可能尽按上述顺序发展。可能肿瘤很小,还无眼内压增高已经转移,也可发展到一定程度后又自行萎缩。一般说来,早期多从眼底之后极下方开始,起源于内核层者多见,常为许多灰白色小结节,或较大的白色结节被许多卫星小结节所包围。以后的发展和肿瘤的起源有关,起源于内核层者从视网膜内面有肿块向玻璃体突出,表面常有粗大新生血管或掺杂出血斑。扁平型者沿视网膜平面发展,视网膜血管粗大弯曲,可拟似视网膜血管瘤。不管肿瘤以何种形成开始,增大到一定程度后终将玻璃体腔填满,显示黄光反射,状如猫眼,故有黑蒙性猫眼之称。
1.眼内生长期:因肿瘤发生部位而异,假如肿瘤从前部开始,而且增长缓慢,可要相当长时期内保留一定视力。反之,从眼后极部开始的肿瘤,往往早期引起视力减退而导致眼球偏斜,故对小儿眼球偏斜不忽视与轻视。如果视网膜完全脱离,或肿块充满眼球内,可致视功能丧失。眼底检查,可见视网膜上有圆形结节隆起,呈黄白色,境界清晰,肿块上有新血管或出血。
2.青光眼期:眼内肿块增大并向前后发展,特别景物到脉络膜及前房角,常使眼压急剧增高,呈急性闭角膜型青光眼状态。由于婴幼儿眼球壁富于弹性,在高眼压下形成所谓牛眼,巩膜葡萄肿。高度膨大突出的眼球容易发生角膜溃疡,晶体体向玻璃体或前房脱位。患儿眼痛、头痛、哭闹不安。
3.眼外蔓延期:此期肿瘤可沿视神经向球后发展。①肿瘤侵入视神经多是直接蔓延的结果;②少数病例,肿瘤细胞经秦氏血管环再经神经鞘,沿蛛网膜下腔及软脑膜进入球后视神经,然后进入颅腔,侵入脑组织;③经过巩膜导水管离开眼球,进入眼眶,在球后及眶内迅速增大,而引起眼球突出。亦可向前突破角膜巩膜向外发展,成为一个很大的肿块嵌顿于睑裂中。
4.全身转移:沿血液及淋巴向全身转移。据统计受累器官中,脑及脑膜占第一位,颅肌次之,再次为淋巴结及长骨,腹部器官以肝最为多见。
视网膜母细胞瘤_视网膜母细胞瘤 -并发症
引起继发性青光眼,前房积血,眼内炎症,可合并其他畸形,染色体13的长臂丢失综合征,肛门闭锁,会阴瘘和拇指发育不良,智力迟钝,生长迟滞,腭裂和多指(趾)畸形等。
视网膜母细胞瘤_视网膜母细胞瘤 -检查
小儿视网膜母细胞瘤
幼儿瞳孔后有黄白色光反射,视力减退伴有斜视,原因不明的前房积血,单眼瞳孔扩大或青光眼,有视网膜母细胞瘤家族史者,则应深入检查双侧眼底及玻璃 体,检查宜于全麻下进行,散大瞳孔,用间接眼膜曲率镜以查明眼内病变程度,巩膜凹陷以及中纬线前的视网膜,对于晚期眼内肿瘤,尤以复发或有远处转移者应做 下述检查:
1.脑脊液检查 注意有无恶性肿瘤细胞。
2.血液检查血清甲胎蛋白增高,手术切除肿瘤后血清甲胎蛋白可下降,肿瘤复发则再次升高。
3.骨髓检查 注意检查有无瘤细胞。
4.病理检查 淋巴结肿大者可做淋巴结活检。
1.眼底检查双侧散大瞳孔仔细检查眼底,双眼的阳性发现有助于诊治方案和判断预后。
2.头颅X线片检查 可见钙化斑,如视神经孔扩大,可考虑有颅内蔓延。
3.超声波检查 超声和CT检查可显示眼内及眼眶内的肿瘤病变。
A超在玻璃体平段内出现病理回声不等的波峰,通常与眼球壁相连接,重度病例病理波峰可占据全部玻璃体腔,不同部位声衰减不一致。
B超显示眼球壁向玻璃体腔内出现边界清楚,似球形或形状不规则的回声光团,内反射回声光点强弱不等,分布不均,病变内有坏死,可出现囊性暗区图像。
4.CT扫描检查 CT检查可显示眼内及眼眶内的肿瘤病变,可见玻璃体腔内出现密度增高不均匀的局限性肿块,常伴钙化斑,晚期病例视神经增粗,视神经孔扩大。
5.眼底荧光血管造影检查 是脉络膜恶性黑色素瘤的一种有价值的辅助诊断方法。
视网膜母细胞瘤_视网膜母细胞瘤 -鉴别诊断
不典型的病例常在临床上被误诊为其它眼病,故应细致的进行鉴别。
1.转移性眼内炎:转移性内眼炎发展到一定阶段后,可因玻璃体脓肿的存在而在瞳孔中呈现黄色反射,足以混淆视网膜母细胞瘤的诊断。由于此二病在幼童中都是比较常见的眼病,两者鉴别就更有必要。
⑴一则属于急性化脓性炎症,总是或多或少地有一些炎症的表现。一则属于恶性肿瘤,不仅病程较长,本质的表现也完全两样。例如:转移性眼炎多继于急性全身性感染之后,眼部常常有明显的炎症反应,包括房水混浊及角膜后壁沉着物的出现、虹膜后粘连的形成及瞳孔变形、炎症引起的并发性白内障等。眼内肿瘤一般无此表现。
⑵肿瘤病例在发展过程中要引起继发性青光眼,导致角膜或整个眼球的扩大,转移性眼内炎则在不太长的时间内(约为半个到1个月)引起眼球萎缩。
⑶突出玻璃体内的瘤组织肿块多有新生血管或出血,转移性眼炎的黄光反射来自玻璃体的脓液,所以仅见黄光而缺乏出血或新生血管。
⑷肿瘤很少引起晶状体混浊,眼内炎症并发白内障者却甚多见。
⑸X线片上肿瘤病例多见有钙化点存在,甚至在少数病例可有视神经孔的扩大,眼内炎患者则无此表现。视网膜母细胞瘤虽然常发生坏死,却很少引起炎症。
2.视网膜母细胞瘤与寇次(Coats)病的鉴别诊断:寇次(Coats)病的根本性质是视网膜外层出血合并渗出性改变。虽有局限性增殖,甚至形成隆起或导致视网膜脱离。但病程缓慢,病变范围较为广泛,灰白色渗出物分布在视网膜血管之后。除渗出物外,还可见出血斑和光亮小点(胆固醇结晶体)沉着。血管尤其静脉显示扩张、扭转、纡曲,并有微血管瘤。病变常为进行性,新旧渗出物可交替出现,出血如果进入玻璃体,可形成增殖性玻璃体视网膜病变。本病患者年龄较在,多在6岁以上,且为青年男性,单眼受累。超声波检查,常无实质改变。
视网膜母细胞瘤_视网膜母细胞瘤 -治疗措施
对单眼和双眼母细胞瘤,应分别对对待。单侧病例应及早摘除眼球,剪断的视神经不应短于10mm。如果病理切片显示视视断端已受累,应考虑行眼眶内容摘除,辅以放疗或化疗。双眼者,若一眼已失明,另一眼尚有视力,摘除视功能丧失的一眼,另一眼可行保守治疗,采用光凝、冷凝、放疗,激光―血卟啉疗法。双眼均已失明,为挽救患者生命应用眼球摘除。
目前质子放疗广泛应用在视网膜母细胞瘤的临床治疗。质子放疗可以有效的避免射线对脑部主要功能区的照射,并且在入射皮肤时几乎没有剂量的损失,同时能在肿瘤部位实行大剂量爆破,能够有效的杀死癌细胞。在欧美,儿童肿瘤的质子治疗已经纳入了保险,因为质子治疗可以有效的保护眼球,这对于生长和发育的儿童来讲是不二的选择。
视网膜母细胞瘤_视网膜母细胞瘤 -预防
应做好遗传病咨询工作,双眼视网膜母细胞瘤患者多属遗传性,因此,对双眼患者的子女和有家族史患者的子女,应高度警惕肿瘤的发生,以便早期发现,早期诊断和早期治疗。
 爱华网
爱华网