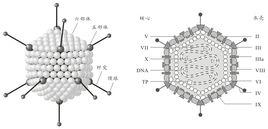
腺病毒(adenovirus)是一种没有包膜的直径为70~90 nm的颗粒,由252个壳粒呈廿面体排列构成。每个壳粒的直径为7~9 nm。衣壳里是线状双链DNA分子,约含35 000 bp,两端各有长约100 bp的反向重复序列。由于每条DNA链的5'端同相对分子质量为55X103Da的蛋白质分子共价结合,可以出现双链DNA的环状结构。腺病毒基因组进入细胞核后,细胞转录因子首先与E1A区上游的增强子结合,表达E1A蛋白,该蛋白的作用是调节细胞代谢,使病毒DNA更易于在细胞中复制。腺病毒对呼吸道、胃肠道、尿道和膀胱、眼、肝脏等均可感染,人腺病毒约1/3的已知血清型通常与人类疾病相关,但一种血清型可引起不同的临床疾患;相反,不同血清型也可引起同一种疾患。
腺病毒_腺病毒 -研究简史
腺病毒
人体腺病毒已知有52种,分别命名为adl~ad52,研究得最详细是ad2。腺病毒基因组转录产生mRNA,已知的转录单位至少有5个:EⅠ区位于病毒基因组左侧,可再分成EⅠA和EⅠB,与细
胞转化有关;EⅡ区编码DNA结合蛋白,参与病毒的复制;EⅢ区编码出现在宿主细胞表面的一种糖蛋白;EⅣ区位于ad2基因组右端,受EⅡ区编码的DNA结合蛋白质调控;第5个转录单位在病毒感染中期合成ad2蛋白质Ⅳ。
腺病毒对啮齿类动物有致癌能力,或能转化体外培养的啮齿类动物细胞。使细胞转化只需要腺病毒基因组的一部分,这些基因位于基因组的左端,约占整个基因组的7%~10%。尽管腺病毒分布很广,但对人体不出现致癌性。人体细胞是一类允许细胞(permissive cell),即这类细胞允许感染入侵的病毒在细胞内复制增殖,最后细胞裂解死亡而释放出大量子代病毒。在体外培养的多种人体肿瘤细胞中均未查出腺病毒颗粒,但在人的1号染色体上有adl2的整合位点,这意味着人体细胞对于腺病毒也可能是非允许细胞,即这类细胞在病毒感染后,病毒不能在细胞内复制增殖,但可整合在受感染细胞的基因组内。这些细胞被病毒转化,表型发生改变,且可在体外无限期地培养传代。
腺病毒_腺病毒 -构成
腺病毒结构示意图
腺病毒呈无囊膜的球形结构,其病毒粒子在感染的细胞核内常呈晶格状排列,每个病毒颗粒包含一个36 kb的线
性双链DNA,两端各有一个100~600 bp的反向末端重复序列(inverted terminal re-pea,t ITR), ITR的内侧为病毒包装信号,是病毒包装所需要的顺式作用元件。基因组包含早期表达的与腺病毒复制相关的E1~E4基因和晚期表达的与腺病毒颗粒组装相关的L1~L5基因。线状双股DNA与核心蛋白形成直径为60~65 nm的髓芯,被包裹于衣壳内。衣壳呈二十面体对称,由252个直径8~10 nm的壳粒组成,壳粒排列在三角形的面上,每边6个,其中240个为六邻体(非顶点壳粒) ,另12个为五邻体基底(顶点壳粒)。每个六邻体是六邻体蛋白的同源三聚体,三聚体的六邻体分子有一个三角形的塔尖和五面体的基底,塔区由4个环构成即loop1、loop2、loop3、loop4,基底包含两个区域P1、P2区。六邻体上的表位(epitope)是诊断不同血清型的标准,它包括哺乳动物腺病毒属的抗原成分,是病毒体对免疫选择压力最敏感的部位。每个五邻体基底上结合着1根(哺乳动物腺病毒)或2根(禽腺病毒)长9~77. 5 nm的纤维突起,这些纤维以五邻体蛋白为基底由衣壳面伸出,纤维顶端形成头节区,纤突有血清特异性,且含有负责体外血细胞凝集的种属特异性抗原决定位点。
腺病毒含13%DNA和87%的蛋白质,病毒体分子量约为175×10。病毒基因组为线状双链DNA,大约含35kb~36kb,腺病毒12、18和31型的DNA组成中,G+C mol%最低(48%~49%),属于对动物具有高致癌性基因型。腺病毒1、2、4、5、8等型的G+C mol%较高(61%),致癌性反而低或无。这是一种用于人腺病毒分离株的分组的标准,根据其基因同源性将人腺病毒分为A~F等6组。
腺病毒的基因组以线性的双链DNA形式存在,由蛋白VII和一种称为mu的小蛋白紧密地环绕在其周围,起到类组蛋白样的作用。另一种蛋白V将这种DNA-蛋白复合物连接起来,并通过蛋白VI与病毒衣壳连接在一起。在两条链的5′端各以共价键结合着一个被称为DNA末端蛋白(pTP)复合物(DNA-TPC)的特化的结构,与腺病毒复制密切相关。腺病毒基因组的两端各有一段100bp的反向末端重复序列(ITR),是复制的起始位点。在左端ITR的3′侧有一段长约300bp的包装信号(ψ)介导腺病毒基因组包装入病毒衣壳。对腺病毒而言,只有包括两端的ITR和包装信号(ψ)的约0.5kb的序列是顺式作用元件,也就是说必须由腺病毒载体自身携带,而其他的30余种蛋白都可以通过辅助病毒(或细胞)反式补足。
病毒蛋白约11种(TP和PⅠ~PⅩ),其中有4种蛋白(病毒多肽PⅤ、PⅦ,末端蛋白TP、酶蛋白PⅩ)与病毒基因构成病毒核心,多肽PⅦ是主要的核心蛋白,如同组蛋白一样包裹病毒基因DNA。构成病毒衣壳的蛋白质约7种。多肽PⅡ是病毒衣壳中最丰富和最主要成分,六邻体是由3个PⅡ分子紧密相连组成。多肽PⅥ、PⅧ在六邻体与病毒核心之间形成连接桥,并与多肽PⅨ一起稳定着六邻体分子的晶格排列。5个分子多肽PⅢ相连构成五邻体的基座蛋白,PⅢa为五邻体的周围蛋白,也参与衣壳的组成,五邻体通过PⅤ与病毒核心相连。多肽PⅣ主要构成病毒三聚体纤突,纤突与病毒血凝活性相关,因血凝素(纤突)具有型特异性,常用血凝抑制试验(HI)对临床分离株进行分型。
腺病毒_腺病毒 -分类
分类及自上个世纪50年代发现并成功分离腺病毒以来,已陆续发现了100余个血清型,其中人腺病毒有49种,分为A、B、C、D、E和F六个亚群(subgroup)。基因治疗常用的人的2型及5型腺病毒在血清学分类上均属C亚群,在DNA序列上有95%的同源性。二者的增殖能力非常强,滴度通常可以达到109pfu (plaque forming unit)/ml,其在单个细胞中的基因组拷贝数可达104(约占细胞总DNA的10%)。病毒颗粒比较稳定,通过CsCl梯度离心可以达到1010~1011pfu/ml,满足动物实验的要求。
腺病毒_腺病毒 -诱发疾病
腺病毒对呼吸道、胃肠道、尿道和膀胱、眼、肝脏等均可感染,人腺病毒约1/3的已知血清型通常与人类疾病相关,但一种血清型可引起不同的临床疾患;相反,不同血清型也可引起同一种疾患。
呼吸道感染
腺病毒
呼吸道感染的典型症状是咳嗽、鼻塞和咽炎,同时伴有发热、寒战、头痛和肌肉
痛等,包括以下4种不同的综合征。
1.急性发热性咽喉炎 通常为婴儿和儿童发病,由C组病毒引起,出现咳嗽,鼻塞、发热和咽喉部溃疡等症状,这些表现难以与其他病毒引起的轻型呼吸道感染鉴别。
2.咽结膜热(pharyngoconjunctival fever)症状与急性发热性咽喉炎相似,但常同时发生结膜炎。咽结膜热有暴发流行倾向,如游泳池结膜炎,多由B组腺病毒3和7型所致,愈后尚好,一般无后遗症。
3.急性呼吸道疾病(acute respiratory diseases,ARD)这一综合征由咽炎、发热、咳嗽和全身不适为特点,常在军队的新兵中流行,多因突然紧张、劳累、聚集等所致。此感染多由腺病毒4、7型引起,也可见于3型。
4、肺炎腺病毒肺炎约占儿童期肺炎的10%,多由腺病毒3、7型引起;在青年人腺病毒肺炎的病死率为8%~10%;肺炎也是新兵急性呼吸道疾病的一种严重表现。
眼部感染
腺病毒致轻型眼部感染是呼吸道感染和咽喉炎的并发症。滤泡性结膜炎可由许多型腺病毒引起,类似于衣原体性结膜炎,而且为自限性。由腺病毒8、9和37型引起的角结膜炎为重型感染,具高传染性,以急性结膜炎开始,扩至耳前淋巴结,随后发生角膜炎。
胃肠炎
许多腺病毒在肠道细胞中复制,随粪便排出,但大多血清型与胃肠道疾病无关。而40型和41型腺病毒可引起婴幼儿与年少(4岁以下)儿童的胃肠炎,致腹痛、腹泻。C组腺病毒能引起某些婴幼儿肠套叠。
其他疾患
腺病毒11、12型能引起儿童急性出血性膀胱炎,尿中出现病毒。37型可引起女性宫颈炎和男性尿道炎,常由性传播感染。在免疫功能低下者可引起偶发或严重的病毒感染,尤其在器官移植病人中发生严重呼吸道感染和病毒性肝炎,多由1、5和7型腺病毒引起。艾滋病患者可感染多种血清型腺病毒,并能出现抗原性介于中间的杂合型毒株,而且常为致死性腺病毒感染。主要原因是腺病毒的E1A蛋白可反式激活HIV的转录,加速HIV的复制。临床发现37%的艾滋病患者病毒性腹泻是由腺病毒所致。
腺病毒感染后可获得对同型的持久免疫力
与绝大多数呼吸道感染的病原相比,机体对腺病毒的再感染能产生有效的免疫。起保护作用的是体内产生的循环中和抗体。正常的健康成人一般也具有多型的抗体。约40%~60%的6~15岁的人具有1、2和5型中和抗体,但3、4和7型抗体很少。母亲的抗体能保护婴儿免除严重的腺病毒呼吸道感染。
腺病毒_腺病毒 -生活周期
腺病毒的生活周期可以分为两个截然不同却又不能割裂开来的两个阶段。第一阶段包括腺病毒颗粒粘附和进入宿主细胞,将基因组释放到宿主细胞核中,以及有选择性地转录和翻译早期基因。在这个阶段,细胞为病毒基因组复制和腺病毒晚期基因表达并最终释放成熟的感染颗粒,即第二阶段,作好了准备。第一阶段将在6~8个小时内完成,第二阶段则更快,只需4~6个小时。
粘附和进入细胞
腺病毒感染细胞的过程是从腺病毒纤毛的头节区粘附到细胞表面的特异性受体开始的。因为人腺病毒主要与柯萨奇B病毒共用一种受体,因此这种受体被称为柯萨奇/腺病毒受体即CAR(coxsackie/adenovirus receptor)。接下来病毒纤毛基底部五邻体表面的三肽RGD与细胞表面的αvβ3和αvβ5整合素结合,通过内吞作用将腺病毒内化到细胞中并进入溶酶体。在溶酶体的酸性环境下,腺病毒衣壳的构象将发生变化,被从溶酶体中释放出来,躲过溶酶体的消化作用。最后,腺病毒颗粒转位到细胞核,通过核孔将病毒DNA释放到细胞核内。相对于脂质体转染,腺病毒基因组进入细胞核是一个非常高效的过程,一般可以达到40%,前者虽然进入胞质的效率与后者相当,而DNA进入细胞核的效率却只有后者的1/1000。
转录与复制
一旦病毒基因组进入细胞核,就将进行一系列的复杂而有序的逐级放大的剪切和转录过程。一般的,以病毒DNA开始复制为分界线,按转录时间的先后,将腺病毒基因大致区分为早期(E1~4)和晚期转录单位(L1~5)。各种腺病毒基因又可以进一步地分为更小的转录单位,如E1区可以进一步分为E1A和E1B,每个转录单位都至少有一个独特的启动子。腺病毒基因组进入细胞核后,细胞转录因子首先与E1A区上游的增强子结合,表达E1A蛋白,该蛋白的作用是调节细胞代谢,使病毒DNA更易于在细胞中复制。E1A蛋白还可以激活其他早期基因(E1B、E2A、E2B、E3和E4)的启动子,其中E2B驱动另外三个与病毒复制有关的早期基因转录单位末端蛋白前体(pTP, precursor terminal protein)、单链DNA结合蛋白(ssDBP, single-stranded DNA binding proteins)以及DNA聚合酶(DNA pol, DNA polymerase)的表达,这三个基因的表达产物紧密地结合成一个复合物,与至少三种细胞蛋白相互作用,启动病毒基因组的复制。
腺病毒
一般而言,DNA的复制是由RNA启动的,而在腺病毒却是所谓的蛋白启动(protein-priming)。如前所述,腺病毒双链DNA的每条单链的5′端有pTP蛋白结合,pTP通过其Ser-OH与DNA 5′端的dCMP 5′磷酸之间形成磷酸二脂键。腺病毒的DNA复制首先是以5′端结合有pTP的dCMP作为引物,以3′端的末端反向重复序列(ITR)为模板,进行链置换(strand displacement)合成,置换出
的单链分子可以自我退火环化,形成锅柄样环形分子,然后这种环形分子再以相同的机制合成出子代双链DNA分子。
病毒基因组复制通常在感染后数小时开始,同时早期基因的转录和翻译被关闭,晚期基因开始表达。大部分的晚期基因的转录是以一个共同的主要晚期启动子(MLP, Major Late Promoter)调控的。实际上,MLP的活性与病毒基因组复制密切相关,有研究表明一旦腺病毒基因组开始复制MLP的活性将明显增强,对此我们将另外行文详述。晚期基因主要编码腺病毒的结构蛋白。病毒结构蛋白在细胞核内聚集形成病毒衣壳,病毒的基因组被包装进去,形成有感染能力的病毒颗粒,并最终裂解宿主细胞被释放出去,完成腺病毒的生活周期。腺病毒有明显的种属特异性,人的野生型5型腺病毒(wtAd5)感染其他的非人类细胞(如鼠类细胞)后可以表达早期基因,基因组也可有一定程度的复制并能够形成一些不成熟的病毒颗粒,却不能形成成熟的病毒颗粒,也不能二次感染其他细胞。
腺病毒_腺病毒 -鉴定方法
形态学检查
对难于培养的肠道腺病毒,从粪便标本中粗提后,经电子显微镜或免疫电镜观察。
病毒分离与鉴定
1.分离培养 标本应尽早从感染部位采集。采集患者咽喉、眼分泌物,粪便和尿液等,加抗生素处理过夜,离心取上清接种敏感细胞(293、Hep-2或HeLa细胞等),37℃孵育后可观察到典型CPE,即细胞变圆、团聚、有拉丝现象,最突出的表现是许多病变细胞聚在一起呈葡萄串状。
2.病毒鉴定 用荧光标记的抗六邻体抗体与分离培养细胞作用来鉴定腺病毒,也可用血凝抑制(hemoagglutination inhibition,HI)试验或中和试验(neutralization test,NT)检测属和组特异性抗原并鉴定病毒的血清型。
腺病毒可用Shell vial技术进行快速鉴定。病毒标本经抗生素和离心处理,取上清接种于有细胞的Shell vial培养瓶,孵育1~2天,用特异性六邻体单克隆抗体对其抗原表位进行检测。也可用病人鼻粘膜上皮脱落细胞直接染色检测病毒抗原。
用DNA杂交或内切酶酶切等鉴定分离培养的病毒DNA;PCR可用于腺病毒感染的诊断,引物设计主要根据腺病毒六邻体、VAI和VAII编码区序列,能检测所有血清型,而且其敏感性很高,能检测某些病人潜在的腺病毒。用腺病毒41型BgIII-D片段作探针诊断腺病毒腹泻,其检出率可达80%。
血清学检查
常用血清学方法包括IF、CF、EIA、HI及NT等试验,采取患者急性期和恢复期双份血清进行检测,若恢复期血清抗体效价比急性期增长4倍或以上,即有诊断意义。快速检测血清可用ELISA法或乳胶凝集试验。
抗原检测
常用来直接检测腺病毒在呼吸道和胃肠道的感染,较快速且灵敏度较高。免疫荧光(尤其对呼吸道标本、咽拭子和活组织标本)和酶免疫分析(尤其对于粪便标本)是常用的方法,与细胞培养相比,免疫荧光所测腺病毒的灵敏性能提高40%~60%,其它直接测定抗原的方法包括免疫层析法和乳胶凝集法。研究证实,与细胞培养检测方法相比,使免疫层析试剂盒所测定的灵敏度可达90%。
腺病毒_腺病毒 -防治原则
腺病毒的电镜照片
1、因存在许多健康带毒者,隔离病人对防止腺病毒传播几乎无效。第4型减毒活疫苗在美国军队中度用效果良好。
2、加强游泳池和浴池水的消毒,可使水传播性结膜炎爆发的危险性降至最小,在做眼部检查时应严格无菌操作,对所用设备充分灭菌,也可控制流行性结膜炎的发生。
3、截止2011年,对腺病毒感染的治疗仍无有效药物。
4、2011年12月,英国物理学会出版社发表的学术文章显示,根据对腺病毒的研究,当病毒接触等离子体(除固体、液体和气体以外的第四种物质状态)仅仅240秒后,只有百万分之一的病毒仍在复制,实际上所有病毒的传染性都已被破坏。
腺病毒_腺病毒 -临床诊断
潜伏期为4~5天。
⒈儿童中最常见的临床表现
(1)呼吸道感染:鼻炎为婴儿腺病毒感染最常见的症状。这个年龄组中偶可引起暴发性支气管炎和肺炎,部分病儿发生百日咳综合征。
(2)咽结膜炎热(pharyngo-conjunctival,ever,APC fever):腺病毒3、7型引起为多,夏季可发生小流行,与游泳池水传播有关。发病急,发热38℃以上,出现咽炎、鼻炎、眼结膜炎及颈淋巴结炎。球结膜及睑结膜可见颗粒状突起、红肿,常为单侧,双侧者常为一侧较重。症状延续1~2周,无后遗症。一般不伴支气管炎及肺炎。
(3)出血性膀胱炎(hemorrhagic cystitis):大多由腺病毒11、21型引起,男孩多见,无明显季节性。可有血尿、尿频、尿急及排尿困难、肉眼血尿,约3~7天,镜下血尿可持续2周左右。
(4)其他:婴儿腹泻、心包炎、慢性间质性纤维化、风疹样疾病及先天性畸形曾发现与腺病毒感染有关。有报道器官移植及免疫缺陷者腺病毒感染后,除引起呼吸道、泌尿道感染,还可致脑炎等中枢神经系统感染。
⒉成人常见的临床表现
(1)呼吸道感染:常见为非典型肺炎的表现,可有发热、咳嗽、咽痛、流涕、肺部
 爱华网
爱华网